Aspergillus fumigatus ist ein Schimmelpilz. Aspergillus kann verschiedene Beschwerden verursachen. Die bei Mukoviszidose wichtigste Erkrankung ist die Allergische bronchopulmonale Aspergillose.
Aspergillus fumigatus ist ein Schimmelpilz. Aspergillus kann verschiedene Beschwerden verursachen. Die bei Mukoviszidose wichtigste Erkrankung ist die Allergische bronchopulmonale Aspergillose.
Aspergillus (A.) fumigatus ist ein Schimmelpilz. Sein Entdecker, der Pilzexperte und Priester P. A. Micheli, gab dem Pilz 1729 diesen Namen, weil seine Form einem Weihwasserwedel („Aspergill“, s. Abb. 1) ähnelt. Der zweite Namensbestandteil leitet sich von „fumus“ ab, dem lateinischen Wort für Rauch. Dies bezieht sich auf die rauchgrüne Farbe der Sporen von A. fumigatus.
Aspergillen machen einen Lebenszyklus durch. Zuerst liegen sie als sehr kleine Sporen vor mit einem Durchmesser von etwa 3 μm (Mikrometer – zum Vergleich: ein menschliches Haar ist 100 μm dick). Wenn diese Sporen keimen, bilden sie fadenförmige Zellen aus, die Hyphen. Viele Hyphen vereinigen sich dann zum Myzel. Aus diesem entsteht anschließend eine gießkannenförmige Zelle, an der neue Sporen heranreifen (s. Abb. 2). Durch Abstoßen dieser Sporen vermehrt sich der Schimmelpilz.
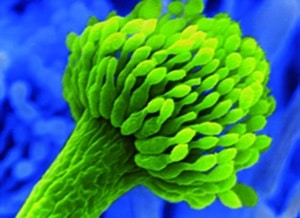
Abb. 1: Elektronenmikroskopische Detailaufnahme von A. fumigatus (REM)
Wo kommen die Erreger vor?
Sporen von Aspergillus kommen überall in der Welt und in fast jeder Umgebung vor. Natürlicherweise zersetzt der Pilz abgestorbenes organisches Material. Beispielsweise findet man ihn regelmäßig im Heuhaufen, im Kompost und im Erdreich.
An manchen Stellen ist die Konzentration der Schimmelpilze besonders hoch. Mögliche Streuquellen im Innenbereich sind Topf- und Zimmerpflanzen, Bioabfälle, verschimmelte Lebensmittel, Kot im Vogelkäfig oder Schimmelpilzbefall. Klimaanlagen und Lüftungssysteme können Aspergillen in Gebäuden verteilen.
Potentielle Infektionsquellen im Außenbereich sind Straßenbauarbeiten, Neubau- oder Umbaumaßnahmen. Auch im Pferde- oder Viehstall und im Taubenkot sind Aspergillen häufig.
Abb. 2: Gießkannenform von A. fumigatus. Die mikroskopische Aufnahme zeigt lange Sängel (Conidiophoren) mit Sporenbildenden Zellen (Phialiden)
Wie gelangen die Sporen in den Körper?
Die winzigen Sporen sind so klein, dass sie in die Luft gewirbelt werden und auf diesem Weg in den Körper gelangen. Jeder Mensch atmet täglich einige Hundert Sporen von Aspergillus fumigatus ein. Wegen ihres geringen Durchmessers erreichen die Sporen auch kleine Bronchien in der Tiefe der Atemwege.
Gesunde Personen befördern mit dem Reinigungssystem der Lunge die Schimmelpilze wieder aus dem Körper hinaus. Bei Mukoviszidose ist das nicht ganz so einfach. In den Bronchien behindert zäher Schleim die Funktion der Flimmerhärchen auf der Schleimhaut. Daher bleiben die Schimmelpilze leichter in den Atemwegen hängen.
Wie häufig wird Aspergillus im Sputum nachgewiesen?
Bei Mukoviszidose wird Aspergillus fumigatus häufig in den Atemwegen nachgewiesen. Der Anteil von CF-Patienten mit Aspergillus im Sputum oder Rachenabstrich ist je nach Region und Ambulanz sehr unterschiedlich und kann zwischen 2 % und 50% liegen.
Welche Beschwerden und Erkrankungen verursacht Aspergillus?
Aspergillus kann verschiedene Beschwerden verursachen. Die bei Mukoviszidose wichtigste Erkrankung ist die Allergische bronchopulmonale Aspergillose (ABPA, siehe unten). Auch andere allergische Reaktionen und bestimmte Bronchitis-Formen können durch Aspergillus hervorgerufen werden.
Seltener und ohne allergischen Hintergrund ist ein Aspergillom der Lunge: Hier wächst in einem Hohlraum, z. B. im Bereich erweiterter Atemwege, ein rundlicher „Pilzball“ heran.
Gelangen Aspergillus-Pilze hingegen ins Blut und breiten sich über den Kreislauf im ganzen Körper aus, spricht man von einer invasiven Aspergillose. Sie kann für Personen mit eingeschränkter Funktion des Immunsystems lebensgefährlich werden. Vor allem Patienten mit bestimmten Leukämie-Formen und Personen, die eine Transplantation von Knochenmark, Herz, Lunge, Leber oder Niere erhalten haben, sind gefährdet. Bei Mukoviszidose (ohne Transplantation) ist eine invasive Aspergillose sehr selten.
Viele CF-Patienten haben zwar Aspergillen im Sputum, der Schimmelpilz hat aber keine negativen Auswirkungen. Dann spricht man von einer Besiedelung (Kolonisation) im Unterschied zur Infektion.
Was ist eine allergische bronchopulmonale Aspergillose (ABPA)?
Bei dieser Krankheit lösen Aspergillus-Pilze eine Überempfindlichkeitsreaktion (allergische Reaktion) in der Lunge aus. Die Beschwerden sind vielfältig und ähneln dem Asthma bronchiale: Man bekommt schlechter Luft, hustet mehr Sputum ab, ist weniger leistungsfähig und bemerkt bisweilen pfeifende oder brummende Geräusche beim Atmen. Das Sputum kann sich verändern; als typisch gelten „braune Bröckchen“ im Sputum.
Ob ein Körper allergisch auf die Schimmelpilze reagiert, kann man mit Labormethoden und Hauttests herausfinden.
Wie häufig ist eine ABPA bei Mukoviszidose?
Insgesamt erkranken etwa 5% bis 10% der CF-Betroffenen an einer ABPA. Bei Erwachsenen und Jugendlichen ist eine ABPA häufiger als bei Kindern.
Zu den Risikofaktoren gehören eine fortgeschrittene Lungenerkrankung oder die Infektion mit Pseudomonas aeruginosa (siehe Teil 1 der Serie). Auch wer mit Antibiotika inhaliert oder langfristig Antibiotika in Tablettenform einnimmt, hat ein höheres Risiko für eine Schimmelpilzbesiedelung. Zudem scheint die genetische Situation im Immunsystem eine Rolle zu spielen.
Wie weist man Aspergillen nach?
Die Entnahme eines Rachenabstriches oder einer Sputumprobe gehört zu den Routine-Untersuchungen beim vierteljährlichen Ambulanzbesuch. Sie dient auch dem Nachweis von Schimmelpilzen.
Laborärzte nutzen unterschiedliche Methoden zum Identifizieren von Aspergillen. Je empfindlicher die Nachweismethoden sind, desto häufiger werden Schimmelpilze entdeckt.
Welche Untersuchungen erfolgen zur ABPA-Diagnostik?
Die Diagnose einer ABPA ist nicht einfach. Da es bisher keinen einzelnen beweisenden Test für eine ABPA gibt, benutzt man ein Raster aus mehreren Kriterien.
Dazu zählen eine Verschlechterung der Lungenfunktion, die der Arzt in der Mukoviszidose-Ambulanz feststellt, Anhaltspunkte für eine allergische Reaktion gegenüber Aspergillus fumigatus im Hauttest und im Blut sowie charakteristische Veränderungen im Röntgenbild der Lunge. Schließlich lässt sich Aspergillus fumigatus bei der Untersuchung des Rachenabstrichs oder des Sputums im Labor anzüchten (s. Abb. 3), wobei dies nicht zwingend auf eine ABPA hinweist.
Als charakteristisches Merkmal einer ABPA gelten stark erhöhte Werte für Immunglobulin E (IgE) im Blut. IgE ist ein von Immunzellen gebildeter Antikörper, der eine wichtige Rolle in der Vermittlung allergischer Reaktionen spielt. Werte unter 100IU/ml (IU, internationale Einheit) sind normal. Bei ABPA liegen die IgE-Konzentrationen typischerweise über 1000 IU/ml.
Manche Zentren suchen zur Diagnostik nach spezifischen IgE-Antikörpern gegen Aspergillus, die für eine ABPA typisch sind, z. B. Antikörper gegen die Aspergillus-Bestandteile (Allergene) Asp f4 und Asp f6.
Wissenschaftler erforschen auch den neuen Marker TARC, um zwischen einer ABPA und einer bloßen Überempfindlichkeit gegen Aspergillus fumigatus unterscheiden zu können.
Abb. 3: Petrischale mit einer A. fumigatus Kolonie (makroskopische Aufnahme)
Wann muss Aspergillus fumigatus bei Mukoviszidose behandelt werden?
Bei Mukoviszidose findet man häufig Aspergillus fumigatus im Sputum. Die meisten Betroffenen werden davon aber nicht krank. Der Nachweis des Schimmelpilzes ist daher kein Grund für eine Behandlung. Wurde dagegen eine Allergische bronchopulmonale Aspergillose (ABPA) diagnostiziert, ist eine sorgfältige Behandlung erforderlich.
Welche Medikamente werden zur Behandlung der ABPA benutzt?
Die Therapie hat zwei grundsätzliche Ansatzpunkte: Das Eindämmen der Überempfindlichkeitsreaktion des Immunsystems und die Reduktion der Schimmelpilzmenge.
Wirkungsvolle Mittel zum Abschwächen der Überempfindlichkeit und des Entzündungsprozesses sind die Glukokortikoide. Im allgemeinen Sprachgebrauch werden sie oft vereinfachend als „Kortison“ bezeichnet.
Zur Anwendung in Tablettenform wird bei ABPA häufig das Glukokortikoid Prednison verwendet. Die Behandlung beginnt zunächst mit höheren Dosierungen und täglicher Einnahme von Prednison. Nach einigen Wochen nehmen die Patienten nur noch jeden zweiten Tag Prednisontabletten ein. Danach wird die Dosis alle 2 Wochen in kleinen Schritten reduziert und das Prednison „ausgeschlichen“.
Manche Experten bevorzugen eine intravenöse Therapie mit Glukokortikoiden. Bei dieser sog. „Puls-Therapie“ wird das Medikament an drei Tagen hintereinander direkt in die Vene gespritzt. Die Behandlung wird alle ein bis zwei Monate wiederholt.
Das Inhalieren von Glukokortikoiden, wie man es vom Asthma kennt, hat bei der ABPA keinen nachgewiesenen Nutzen.
Die Schimmelpilze kann man mit speziellen Medikamenten abtöten, den Antimykotika. Sie kommen bei ABPA dann zum Einsatz, wenn die Kortisontherapie nicht gut genug wirkt.
Am häufigsten eingesetzt wird die Substanz Itraconazol. Sie wirkt gut gegen Aspergillen und kann in Tablettenform eingenommen werden. Allerdings ist die Behandlung nicht einfach zu steuern. Damit der Körper genügend viel Medikament aufnimmt, muss das Milieu im Magen sauer genug sein. Tatsächlich konnten Forscher mehr Itraconazol im Blut finden, wenn die Patienten bei der Einnahme Cola und nicht Wasser getrunken hatten. Um eine ausreichende Dosierung sicher zu stellen, müssen daher die Blutspiegel von Itraconazol sorgfältig kontrolliert werden. Auch müssen Arzt und Apotheker auf mögliche Wechselwirkungen mit anderen CF-Medikamenten achten. In den letzten Jahren wurden zudem häufiger Resistenzen gegen Itraconazol nachgewiesen.
Es gibt noch andere wirksame Präparate gegen Schimmelpilze, z.B. Voriconazol oder Caspofungin. Voriconazol wirkt etwas besser gegen Aspergillen und wird in größerem Ausmaß vom Körper aufgenommen als Itraconazol. Allerdings reagiert die Haut bei vielen Patienten dann sehr empfindlich auf Licht.
Eine weitere Substanz gegen Schimmelpilze, Amphotericin B, wird in bestimmten Fällen von einigen Experten auch als Inhalation eingesetzt.
Einige sehr stark betroffene Patienten werden mit Omalizumab behandelt, einem Mittel gegen die überschießende IgE-Immunreaktion. Zur ABPA bei Mukoviszidose gibt es einige Fallbeschreibungen mit Omalizumab-Therapie, jedoch keine klinischen Studien.
Bei Patienten, die gleichzeitig mit Bakterien wie Pseudomonas aeruginosa infiziert sind, werden immer wieder Antibiotikatherapien erforderlich. Forscher beobachteten, dass nach intravenösen Antibiotika auch weniger Aspergillen zu finden waren. Dies ist wahrscheinlich auf einen indirekten Effekt zurückzuführen, denn Antibiotika töten Schimmelpilze nicht ab.
Generell gilt, dass gute Physiotherapie und Sport dabei helfen, das Sputum herauszubringen. Damit verschlechtern sich in den Bronchien die Wachstumsbedingungen für Aspergillen, und die Zahl der Keime nimmt ab.
Wie erfolgreich ist die Behandlung?
Die Mehrzahl der Patienten spricht auf die Behandlung gut an. Die Beschwerden gehen zurück, und die Patienten fühlen sich wieder leistungsfähiger. Die Prognose ist gut, wenn die Erkrankung früh erkannt und gut behandelt wird.
Der Arzt überwacht mit regelmäßigen Lungenfunktionstests und den Immunglobulin E-Werten im Blut, wie gut die Erkrankung zurückgedrängt werden konnte (s. Abb. 4). Dies macht häufigere Besuche in der Mukoviszidose-Ambulanz erforderlich.
Bei günstigem Verlauf wird die Glukokortikoid-Dosis nach einigen Wochen schrittweise reduziert und so niedrig wie möglich eingestellt, damit weniger Nebenwirkungen auftreten. Es gibt aber auch Patienten, die immer wieder einen Rückfall haben, sobald das Kortikoid abgesetzt wird.
Wie lange muss eine ABPA behandelt werden?
Die Behandlung einer ABPA dauert deutlich länger als eine übliche Antibiotikatherapie. Die meisten Patienten werden über drei bis sechs Monate behandelt.
Wie kann man den Kontakt mit Aspergillen verhindern?
Da Aspergillen praktisch überall vorkommen, lässt sich der Kontakt mit diesen Schimmelpilzen nicht vollständig vermeiden. Man kann jedoch Risikosituationen aus dem Weg gehen.
Diese leiten sich vom Vorkommen der Schimmelpilze ab (siehe oben). So kann es ratsam sein, dass CF-Betroffene nicht beim Stallausmisten helfen oder das Befüllen der Biotonne anderen Personen überlassen.
Kann man gegen Aspergillus impfen?
Nein, das ist nicht möglich.
Sind andere Personen gefährdet, wenn sie mit Aspergillus-besiedelten Mukoviszidosepatienten Kontakt haben?
Nein, denn Mukoviszidosepatienten mit Aspergillus-Nachweis stellen keine spezielle Gefährdung für ihre gesunden Familienangehörigen, Freunde oder Mitschüler dar.
P6501932-01-0819